Вагинальный кандидоз
Как лечить вагинальный кандидоз
Вагинальный кандидоз — это заболевание, о котором знают не понаслышке многие женщины репродуктивного возраста. Возбудителем данной патологии является дрожжеподобный грибок Кандида Альбиканс. Необходимо отметить, что этот микроорганизм является условно-патогенной микрофлорой, а поэтому он зачастую обитает на слизистых оболочках здоровых людей, разумеется, в небольших количествах.
Однако определённые причины способствуют бесконтрольному размножению грибка, вследствие чего его агрессивное воздействие на организм провоцирует развитие патологического процесса.
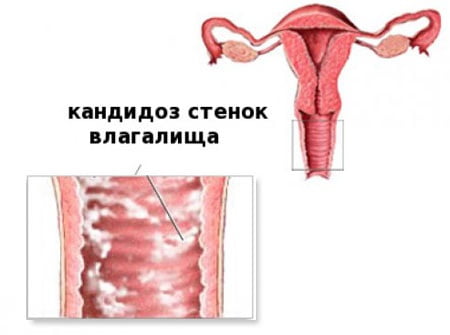
Что это такое?
Вагинальный кандидоз — представляет собой дрожжевую или грибковую инфекцию наружных половых органов и влагалища. Несмотря на то, что симптоматика заболевания в чем-то схожа с венерическими заболеваниями, этот недуг не относится к ЗППП.
Причины развития
Krab7.at источник. Krab7.at источник.
К причинам, которые приводят к активизации и росту грибков, относятся все те состояния и факторы, под действием которых подавляется жизнедеятельность нормальной микрофлоры:
- наличие хронических заболеваний, что также способствует ослаблению защитных сил организма (ВИЧ-инфекция, хронический гепатит, тонзиллит, кариес, цирроз печени, хроническая патология почек и прочее);
- прием лекарственных средств, на фоне которых угнетается иммунитет (антибиотики, цитостатики, кортикостероиды);
- недостаток витаминов;
- беременность;
- гормональные контрацептивы;
- дисбактериоз кишечника;
- переохлаждение, перегревание, частая смена часового пояса, стрессовые ситуации — эти факторы являются дополнительными и могут усугублять или давать старт проявлениям вагинального кандидоза при «благоприятных» условиях;
- гормональные нарушения (сахарный диабет, расстройство работы яичников, патология щитовидной железы, пременопауза и менопауза, избыточный вес).
Кроме того, предрасполагают к развитию заболевания и местно действующие факторы:
- ношение влажного белья (после купания, тренировок);
- пренебрежение или, напротив, чрезмерное увлечение личной гигиеной;
- средства интимной гигиены (дезодорирующие прокладки, тампоны);
- беспорядочная половая жизнь;
- использование местной контрацепции;
- ношение синтетического и/или тесного нижнего белья.
Молочница, как правило, развивается у женщин детородного возраста, однако не исключается возможность возникновения заболевания у женщин в постменопаузе, у девочек-подростков и даже детей.
Симптомы и фото
Около 70 % женщин хотя бы однажды в жизни страдали от неприятных творожистых выделений из влагалища, испытывали дискомфорт при ходьбе и во время полового акта. Признаки вагинального кандидоза (см. фото) можно обнаружить в самом начале и своевременно принять меры.
- Еще до появления выделений женщина замечает у себя зуд вульвы, который усиливается после полового сношения или принятия горячей ванны. Особенно сильным зуд становится ночью в теплой постели. Если на этом этапе не начать лечение болезни, он перейдет в следующую стадию.
- Появление выделений с мелкими белыми крупинками уже настораживает большинство женщин, тем более что присоединяется еще один симптом — неприятный запах. Если на этом этапе не обратиться к врачу, гарантирован хронический вагинальный кандидоз, который будет давать о себе знать при каждом удобном случае.
- Острая форма болезни причиняет женщине огромные неудобства. Большие и малые половые губы краснеют и сильно отекают, на них появляются белесые пленки засохшей слизи. Белье непрерывно пачкается, требуя постоянного использования прокладок. Больная чувствует себя неуверенно в социуме, испытывая комплекс неполноценности.
Следует иметь в виду, что не леченный вагинальный кандидоз из острой формы переходит в хроническую, симптоматика стирается, но это вовсе не значит, что размножение грибка прекратилось.
Чем опасен кандидоз для беременных?
Подавляющее число женщин впервые сталкиваются с молочницей во время вынашивания малыша. Это связано как с перестройкой гормонального баланса, так и со снижением иммунной защиты. Подавление иммунитета — необходимое условие для вынашивания ребенка, так как в противном случае иммунный ответ приведет к выкидышу. Таким образом, для кандиды беременность — это самая благодатная пора.
Вагинальный кандидоз при беременности протекает остро, с характерными выделениями и зудом. Обильное обсеменение влагалища грибками может привести к прорыву инфекции в матку и плодные оболочки, в этом случае в грибки попадают в амниотическую жидкость. Но, несмотря на тесный контакт с малышом, они крайне редко становятся причиной внутриутробной инфекции. Гораздо чаще заражение ребенка происходит во время прохождения по родовым путям. В таком случае грибок становится причиной кандидозного стоматита, отита или дисбактериоза кишечника у новорожденного.
Диагностика
Диагностика, как правило, трудностей не представляет. Кандидоз хорошо выявляется в обычных мазках из влагалища. Самыми распространенными являются микроскопические и бактериологические исследования налетов, которые снимают с пораженных участков.
Как лечить?
Лечение вагинального кандидоза, в частности его хронических форм, — большая проблема современной гинекологии. Несмотря на обилие противогрибковых препаратов, инфекция остается жизнеспособной годами, изнуряя пациенту и ее лечащего врача. Лечение проводят в домашних условиях, госпитализация и лист нетрудоспособности не требуются.
Женщину просят соблюдать в период терапии несложные правила:
- Правильно питаться. Количественное снижение доли углеводов в пищевом рационе помогает организму справиться с заболеванием.
- Отказ от вредных привычек.
- Половой покой.
- Не принимать антибактериальные и гормональные средства.
- Соблюдать правила личной гигиены.
Первичные случаи острого вагинального кандидоза, как правило, хорошо откликаются на несложную местную терапию противогрибковыми препаратами, вылечить рецидивирующий вагинальный кандидоз гораздо сложнее.
Для терапии острого вагинального кандидоза без осложнений бывает достаточно местного лечения, при котором часто используют:
- Кетоконазол: влагалищные суппозитории.
- Клотримазол (Канестен): влагалищные таблетки.
- Миконазол: влагалищные свечи или крем.
- Нистатин: вагинальные суппозитории или таблетки.
- Пимафуцин: крем или мазь.
- Аналогичные препараты с другим названием.
При лечении хронического вагинального кандидоза в дополнение к местным препаратам назначаются препараты системного действия, например, таблетки Интраконазол или Флуконазол, антибиотики Нистатин или Леворин и так далее.
При острой грибковой инфекции контроль качества терапии осуществляют через неделю после ее окончания. После лечения хронического вагинального кандидоза контроль излечения проводится на протяжении трех последующих месяцев.
Выбор лечебного препарата и способы его приема остается за врачом. В некоторых случаях пациентки сами покупают лекарство, руководствуясь рекламной информацией или советами знакомых. Действительно, местные противогрибковые препараты иногда ликвидируют симптомы вагинального кандидоза и создают иллюзию выздоровления. Однако без должного грамотного лечения и лабораторного контроля полное излечение случается крайне редко, заболевание протекает в стертой форме и переходит в хроническую форму. Именно поэтому при первых признаках вагинального кандидоза следует не откладывая обратиться за консультацией к гинекологу!
Профилактика
Профилактические методы при подозрении на наличие заболевания (или в период после проведения терапевтического лечения):
- коррекция эндокринопатий и других сопутствующих паталогий;
- нормализация обмена веществ;
- правильное питание и диета;
- выявление причины, повлекшей за собой возникновение инфекции и ее устранение, чтобы исключить благоприятные условия для Candida-возбудителя;
- ограничение приема КОК, цитостатиков, антибиотиков;
- повышение иммунного статуса организма, в том числе и медикаментозно;
- исключительно правильная личная гигиена и регулярность гинекологического обследования у женщин.
Вагинальный кандидоз — заболевание чаще всего поражающее женщин детородного возраста. Поэтому требует более тщательного подхода к вопросам своевременной диагностики и лечения с учетом всех симптомов, сопутствующих патологий, так же профилактики.