Диабетическая стопа
Диабетическая стопа: симптомы и лечение, фото
Диабетическая стопа — это осложнение, толчком к развитию которого является совокупность заболеваний, развивающихся на фоне сахарного диабета. В 90 % случаев, диабетическая стопа проявляется у больных сахарным диабетом 2 типа, которые страдают СД на протяжении от 15 до 20 лет.
В следствии того, что при СД ткани больного, а затем и нижние конечности начинают терять свою чувствительность, любая ранка, трещина на коже, бытовой ожог, остаются незаметными. В таких ранах происходит инфицирование, поражающее все больше кожной, мышечной и костной ткани и в результате — развивается диабетическая стопа.
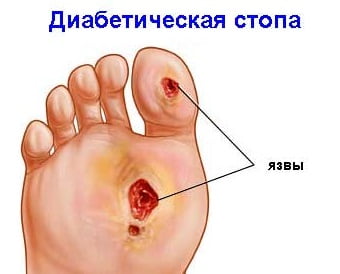
Как развивается СДС
Патогенез формирования диабетической стопы обусловлен тремя главными причинами:
- Поражением кровеносных сосудов нижних конечностей;
- Диабетической нейропатией — наиболее частым осложнением СД;
- Инфекцией, которая обычно всегда сопутствует первым двум факторам.
Преобладание тех или иных нарушений: то ли клинической картины нейропатии, то ли изменений со стороны периферического кровотока, определяет симптомы диабетической стопы, которые представляют собой 3 формы патологического процесса. Таким образом, выделяют:
- Нейропатический вариант, для которого характерны поражения нервной системы, как соматической, так и вегетативной. Классификация нейропатии при диабете довольно обширна, однако главной движущей силой развития СДС принято считать снижение проводимости нервных импульсов в чувствительных и двигательных периферических нервах, а также нарушение всех видов чувствительности (вибрационная, тактильная, тепловая). Нейропатия, как признак диабетической стопы, может протекать по трем сценариям: диабетической язвы стопы, остеоартропатии с формированием сустава Шарко, нейропатического отека.
- Нейроишемическую или смешанную форму, включающую признаки и нейропатиии, и ишемических поражений, обусловленных патологическими процессами, затрагивающими нервную систему и магистральное сосудистое русло.
- Ишемическую разновидность, развивающуюся вследствие атеросклеротических изменений стенок артериальных сосудов ног и приводящую к нарушению магистрального тока крови.
Изолированные формы, в частности, нейропатическая и ишемическая, встречаются реже, разве что в начале процесса. Как правило, с течением времени формируется смешанная форма: если СДС инициирует ишемия, то без участия нервов не обойдется, и наоборот — нейропатия рано или поздно привлечет к участию сосуды, которые у диабетиков очень быстро и часто поражаются атеросклерозом.
Симптомы диабетической стопы
Больные диабетом обязаны контролировать состояние стоп, и вовремя заметить признаки начальной стадии диабетической стопы. Онемение, покалывание, жжение, бегающие «мурашки» — предвестники развития патолгии.
Признаки развития синдрома диабетической стопы на которые необходим обратить внимание и сразу обратится к врачу:
- повреждения кожи, которые долго не заживают, гноятся;
- поражение кожи и ногтей грибковой инфекцией;
- врастание ногтевой пластины в кожу;
- изменение цвета ногтя или потемнение;
- мозоли, раздражение кожи от обуви, натоптыши;
- трещины на коже пяток, мокнущие экземы между пальцев;
- деформация стопы (искривление пальцев, увеличение косточки на большом пальце).
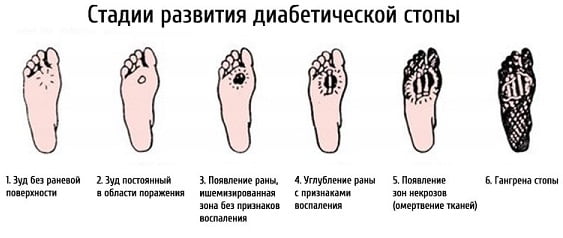
Как выглядит диабетическая стопа , фото
На фото ниже показано, как проявляется заболевание на ногах в начальной и запущенной стадии.
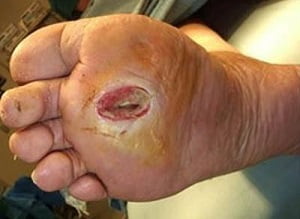
Осложнения
Диабетическая стопа может осложниться:
- Некрозом (отмиранием) тканей — причиной некроза обычно является распространение гноеродной инфекции, однако способствовать развитию данного осложнения может нарушение кровоснабжения и иннервации тканей.
- Образованием язв — их глубина и выраженность поражения мягких тканей может варьировать в значительных пределах.
- Патологическим переломом кости — патологический перелом возникает в результате нарушения нормальной прочности кости, при воздействии нагрузок, обычно не приводящих к каким-либо повреждениям.
- Деформацией стопы — сгибательными контрактурами пальцев (пальцы фиксируются в согнутом, скрюченном положении), мышечной атрофией (уменьшением размеров и силы мышц), деформацией свода стопы с нарушением его амортизирующей функции.
- Остеомиелитом — гнойно-некротическим поражением костной ткани, развивающимся в результате распространения инфекции из имеющихся язв.
- Сепсисом — опасным для жизни состоянием, развивающимся при проникновении гноеродных микроорганизмов и их токсинов в кровоток.
Лечение диабетической стопы
В случае развития диабетической стопы лечение должно быть комплексным, включающим не только устранение клинических проявлений со стороны пораженной конечности, но и коррекцию основного заболевания, ставшего причиной развития данного осложнения (то есть лечение сахарного диабета).
Лечение нейропатической формы диабетической стопы включает:
- нормализацию сахара крови;
- обеспечение покоя стопы;
- хирургическое удаление всех отмерших тканей в области раны;
- антибиотики в виде таблеток или инъекций;
- использование современных перевязочных средств.
Лечение ишемической формы диабетической стопы включает:
- нормализацию сахара и холестерина в крови;
- отказ от курения;
- лечение гипертонии;
- снижение избыточной вязкости крови (аспирин, гепарин);
- хирургическое восстановление проходимости сосудов;
- антибиотики
Ампутация тоже является способом лечения синдрома диабетической стопы. Показания к ампутации — это гнойное расплавление костей стопы, критическое снижение кровоснабжения тканей.
В России чаще всего выполняются высокие ампутации. Операция на уровне средней или верхней трети бедра является одной из самых распространенных. После таких вмешательств пациент считается инвалидом. Обслуживать себя в быту, а тем более полноценно работать становиться крайне затруднительно. Поэтому на первое место в борьбе с синдромом диабетической стопы выходит профилактика.
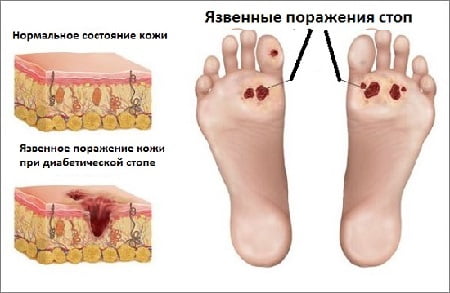
Новые методы лечения
В мире постоянно исследуются новые методики терапии синдром диабетической стопы. Главными целями исследований является получение более эффективных и быстрых методов заживление ран, которые появляются как результат заболевания. Новые методы значительно снижают необходимость ампутаций конечностей, которая так велика при этом заболевании.
В Германии уже изучены и внедрены в практику целый ряд методов лечения диабетической стопы. На основании различных клинических исследований и апробаций новые методы терапии оценены мировым медицинским сообществом как очень перспективные.
К ним относятся:
- Метод экстракорпоральной ударно-волновой терапии;
- Терапия факторами роста;
- Лечение с помощью применения стволовых клеток;
- Терапия методом плазменной струи;
- Био-механический способ;
Как избежать операции при «диабетической стопе»?
К сожалению, к ампутации прибегают примерно в 15-20% случаев синдрома «диабетической стопы». Хотя в большинстве случаев ампутацию можно предотвратить, если своевременно и правильно начать лечение.
В первую очередь, необходимо осуществлять профилактику образования трофических язв. Если повреждение все же возникло, лечение необходимо начать как можно раньше. Необходимо заранее узнать у своего эндокринолога о работе специализированных кабинетов Диабетической стопы и обратиться туда при возникновении проблем. Высокий риск ампутации представляют собой такие состояния, как остеомиелит (нагноение костной ткани) и язва на фоне критической ишемии конечности (выраженное нарушение притока крови к стопе).
При остеомиелите альтернативой ампутации может быть длительный (1,5-2 месяца) курс антибиотиков, причем применять необходимо высокие дозы и комбинации препаратов. При критической ишемии эффективнее всего использование полухирургического — баллонная ангиопластика, и хирургического — сосудистое шунтирование, методов.
Ортопедическая обувь для диабетической стопы
Ношение специальной ортопедической обуви является одним из основных этапов профилактики и лечения диабетической стопы. Объясняется это тем, что обычная обувь изготавливается для здоровых людей, у которых не нарушено кровоснабжение и/или иннервация стоп и голеней. Ношение такой же обуви пациентом с диабетической стопой может стать причиной более быстрого развития язв.
Основными характеристиками ортопедической обуви являются:
- Соответствие стопе пациента. При покупке обычной обуви бывает трудно сразу подобрать необходимый размер. Кроме того, ввиду особенностей строения стопы новые туфли могут «тереть» иди «давить» в области пяточного сухожилия, лодыжек, больших пальцев. У пациентов с диабетической стопой такие явления недопустимы, поэтому изготавливаемая для них обувь должна идеально соответствовать всем формам и деформациям стопы.
- Отсутствие неровностей на внутренней поверхности обуви. На внутренней поверхности туфлей или кроссовок могут иметься швы, выступы тканей или другие дефекты, которые могут травмировать кожу пациента с диабетической стопой. Именно по этой причине внутренняя поверхность ортопедической обуви должна быть идеально ровной и гладкой.
- Рокерная подошва. В нормальных условиях во время ходьбы нагрузка распределяется попеременно на пятку и на стопу, при этом задействуются мышцы свода стопы, уменьшающие нагрузку на отдельные ее части. При диабетической стопе данные мышцы обычно поражаются, в результате чего средняя часть стопы (обычно изогнутая вверх) выпрямляется и теряет свои амортизирующие свойства. Рокерная подошва представляет собой жесткую пластинку, внутренняя (обращенная к стопе) часть которой ровная (обычно она подгоняется под форму стопы пациента), а наружная имеет слегка закругленную поверхность и приподнятый носок. В результате этого во время ходьбы стопа пациента «перекатывается» с пятки на переднюю часть, причем нагрузка на нее снижается в несколько раз.
- Отсутствие жесткого носка. Практически во всех обычных туфлях верхняя часть носка изготавливается из жесткого материала, который во время ходьбы изгибается и давит на верхнюю часть пальцев или стопы. В некоторых случаях это может привести к возникновению мозолей или болезненных ощущений даже у здорового человека, а у больного диабетической стопой такая обувь непременно станет причиной образования язв. Вот почему передняя верхняя часть ортопедической обуви всегда изготавливается из мягких материалов.
Изготавливается ортопедическая обувь индивидуально в каждом конкретном случае, только после оценки и измерения параметров стопы больного.

ЛФК
При диабетической стопе можно выполнять:
- Упражнение 1. Исходное положение — сидя на стуле, ноги опущены вниз и сведены вместе. Поочередно сгибать и разгибать пальцы стоп по 5 — 10 раз вначале на одной ноге, а затем на другой.
- Упражнение 2. Исходное положение такое же. Вначале следует поднять пальцы вверх на 5 — 10 секунд, удерживая пятку прижатой к полу. Затем пальцы следует опустить, а пятку поднять вверх (также на 5 — 10 секунд). Повторить упражнение 3 — 5 раз.
- Упражнение 3. Исходное положение такое же. Поднять одну ногу на 5 — 10 см над полом и начать выполнять круговые движения стопой, вначале в одном направлении (3 — 5 раз), а затем в другом. Повторить упражнение с другой ногой.
- Упражнение 4. Исходное положение такое же. Вначале следует выпрямить одну ногу в колене, а затем согнуть ее в голеностопном суставе, стараясь оттянуть пальцы как можно ниже. Продержать ногу в таком положении 5 — 10 секунд, после чего опустить ее и повторить упражнение со второй ногой.
- Упражнение 5. Исходное положение такое же. Выпрямить ногу в колене, после чего разогнуть ее в голеностопном суставе, стараясь при этом дотянуться пальцами рук до пальцев ноги. Повторить упражнение со второй ногой.
Лечебная физкультура (ЛФК) и специальная гимнастика может оказать определенное положительное действие при диабетической стопе. Целью физических упражнений в данном случае является улучшение кровоснабжения ишемизированных тканей нижней конечности. Однако стоит помнить, что при ишемической форме заболевания механизм поражения заключается в закупорке кровеносных сосудов, по которым кровь поступает к тканям, поэтому чрезмерно большие нагрузки могут привести к усилению болей и развитию осложнений. Вот почему сразу стоит исключить любые упражнения и занятия, связанные с увеличением нагрузки на стопы (ходьбу, бег, езду на велосипеде, поднятие тяжестей, длительное пребывание в положении «стоя» и так далее).
Уход за ногами при диабете
Предотвратить развитие синдрома диабетической стопы гораздо легче, чем вылечить. Диабет — заболевание хроническое, поэтому тщательный уход за ногами должен войти в ежедневную привычку. Существует несколько простых правил, соблюдение которых значительно снижает частоту появления трофических язв.
Главной проблемой для больного диабетом является подбор обуви. Из-за снижения тактильной чувствительности пациенты годами носят тесную, неудобную обувь, вызывающую необратимые повреждения кожи. Есть четкие критерии, по которым больной диабетом должен подбирать обувь.
- Обращаться к врачу при возникновении даже незначительного воспаления. Даже небольшое воспаление может привести к серьезным последствиям.
- Каждый день осматривать ноги, чтобы выявить порезы, царапины, волдыри, трещины и другие повреждения, через которые способна проникнуть инфекция. Подошвы можно осмотреть при помощи зеркала. В случае плохого зрения лучше попросить сделать это кого-либо из членов семьи.
- Мыть ноги необходимо ежедневно, вытирать осторожно, не растирая. Нельзя забывать про межпальцевые промежутки — их тоже необходимо тщательно промывать и просушивать.
- Осматривать обувь ежедневно, для предотвращения мозолей и других повреждений, к которым могут привести посторонние предметы в обуви, мятая стелька, порванная подкладка и т.п.
- Нельзя подвергать ноги действию очень низких или очень высоких температур. Если ноги мерзнут, лучше надеть носки, нельзя пользоваться грелками. Воду в ванной необходимо вначале проверить рукой и убедиться, что она не слишком горячая.
- Обувь должна быть максимально удобной, хорошо сидеть на ноге, нельзя покупать обувь, которую необходимо разнашивать. При значительной деформации стоп потребуется специально изготовленная ортопедическая обувь. Уличную обувь нельзя надевать на босую ногу, сандалии или босоножки, у которых ремешок проходит между пальцами, противопоказаны. Нельзя ходить босиком, особенно по горячим поверхностям.
- Носки или чулки менять каждый день, носить только подходящие по размеру, избегать тугих резинок и заштопанных носков.
- Нельзя травмировать кожу ног. Нельзя пользоваться препаратами и химическими веществами, размягчающими мозоли, удалять мозоли бритвой, скальпелем и другими режущими инструментами. Лучше пользоваться пемзой или пилками для ног.
- При травмах противопоказаны йод, спирт, «марганцовка», «зеленка» — они обладают дубящими свойствами. Лучше обработать ссадины, порезы специальными средствами — мирамистин, хлоргексидин, диоксидин, в крайнем случае, 3%-м раствором перекиси водорода и наложить стерильную повязку.
- При сухости кожи ноги необходимо ежедневно смазывать жирным кремом (с содержанием облепихового, персикового масла), но межпальцевые промежутки смазывать нельзя. Можно также использовать кремы, содержащие мочевину (Бальзамед, Каллюзан и т.п.)
- Обрезать ногти только прямо, не закругляя уголки. Утолщенные ногти не срезать, а подпиливать. Если зрение плохое, лучше воспользоваться помощью членов семьи.
- Отказаться от курения, курение может повысить риск ампутации в 2.5 раза.
Народные средства
На ранних стадиях диабетической стопы в лечении можно использовать следующие народные рецепты:
- Чтобы делать примочки на язвы и промывания, стоит залить 1-2 ст. л. травы тысячелистника стаканом кипятка и оставить на мелком огне 5 минут. Процедить с использованием марли.
- Делать промывания язв и компрессы с использованием отвара плодов черемухи. Для этого приготовления залить 4 ст. л. плодов 500 мл кипятка и продержать 15 минут на водяной бане. Процедить и остудить.
- Водный настой из клевера лугового пригодится для примочек. Для его приготовления 2 ст. л. цветка поместить в термос и залить кипятком. Спустя 2 часа процедить.
- Для особо труднозаживающих язв подойдет настойка золототысячника, для приготовления которого траву нужно залить кипятком в соотношении 1 к 10 и оставить настоятся несколько часов.
- В качестве дезинфицирующего средства используют полевой хвощ, готовя отвар: 1 ст. л. травы заливают стаканом кипятка и ставят на мелкий огонь на 10 минут.
- Для лечения раны подойдет корень аира, из которого готовят настой: 3 ст. л. травы заливают 700 мл кипятка и держат на водяной бане 10 минут. Настаивают около полутора часа и процеживают.
- Раны можно обрабатывать соком крапивы или алоэ, предварительно нанося его на тампон или салфетку.
При лечении диабетической стопы также помогут ванночки, а особенно эффективны медовые. Для их приготовления 2 ст. л. меда растворяют в 1 л теплой кипяченой воды. Такие ванночки можно принимать каждый день, окуная ноги на 15 минут.
Прогноз
Развитие диабетической стопы (и тем более гангрены) очень опасно для здоровья человека. Несложные принципы профилактики, своевременно проводимые пациентами, в большинстве случаев позволяют избежать появления диабетических язв. Сахарный диабет и его последствия, такие как диабетическая стопа — основная причина ампутаций ног.




У Вас телефон все время занят, перезвоните как будет время. 8(953)345-23-45 Антон
Не удалось дозвониться, вот мой телефон. 8 (903) 749-86-80 Константин
Такие осложнения возникают уже у тех, кто реально очень долго не может снизить сахар в крови. Поэтому мой совет следить за этим и способствовать снижению глюкозы, благодаря специальным компонентам. Например хорошо себя зарекомендовал чай эвалар био при диабете на основе галеги, брусники, смородины. Это всё очень важно для того, чтобы не развились такие тяжёлые последствия.